O Brasil vive um surto de sarampo que se intensificou a partir de junho deste ano. O Ministério da Saúde determinou ações de combate à doença, sendo que a vacinação é a principal recomendação. O grupo formado por pessoas a partir de 50 anos não está entre os alvos da campanha ou do calendário regular, mas não há restrição específica para essa faixa etária (veja abaixo).
Quais são os 'grupos prioritários'?
O governo federal orientou que todos os bebês entre seis meses e menos de um ano devem tomar uma "dose extra" da vacina. Em São Paulo, que concentra 99% dos casos, a atual campanha contra o sarampo também busca imunizar jovens de 15 a 29 anos. Além disso, a recomendação é para que todos sigam o Calendário Nacional de Vacinação. Em todo o país, a vacinação contra sarampo na rede pública só ocorre até os 49 anos.
Por que quem tem mais de 50 não é prioridade?
Segundo o Ministério da Saúde, essa faixa etária já tomou uma dose de vacina ou já entrou em contato com o vírus ao longo da vida.
"Quem hoje tem 50, 60 anos, viveu nos anos 70 quando o sarampo era muito prevalente e é improvável que uma pessoa com esta idade não tenha tido contato com o sarampo" - Suzi Berbert, infectologista.
A infectologista lembra ainda que há especialistas que defendem que todas pessoas tenham as doses. "Mas se prioriza quem tem até 30 anos porque esses receberam uma só dose e não tiveram contato com a doença. Não faz mal tomar a vacina se tiver um bloqueio, por exemplo, não existe contraindicação pela idade, somente para quem toma medicamentos imunossupressores ou está gestante", explica Suzi Berbet.
Há impedimento para que esse público tome a vacina?
O Ministério da Saúde ressaltou que não há impedimento, por exemplo, para que quem tem mais de 50 anos tome a vacina na rede privada ou seja incluído em alguma ação de bloqueio pontual.
As ações de bloqueio ocorrem, por exemplo, quando um caso é detectado em uma empresa e todos são vacinados. Nessa situação, a vacinação é liberada para todos caso a vacina contra o sarampo não conste na carteira de vacinação. Se a pessoa com mais de 50 anos já tiver tomado uma dose, não é incluída no bloqueio.
A Sociedade Brasileira de Imunização reforça essa recomendação do ministério e lembra ainda que profissionais da saúde, ainda que estejam acima desta faixa etária, devem tomar a vacina.
"Limite para vacina não existe. Quem não sabe se teve ou tomou a vacina, se quiser mais tranquilidade, pode tomar uma dose. Acima dos 50 anos, uma dose basta", explica a Dr. Ana Escobar, colunista do G1.
O surto recente tem afetado esse público acima dos 50?
Na faixa etária acima de 50 anos, no período dos últimos 90 dias, o número de casos foi de 64, para uma população estimada em 50,8 milhões. O coeficiente de incidência (por 100.000 habitantes): é 1. Na faixa etária abaixo de um ano, o coeficiente de incidência é 46, com 296 casos, e entre os jovens com 20 a 29 anos, o coeficiente é 34,8, com 753 casos.
G1














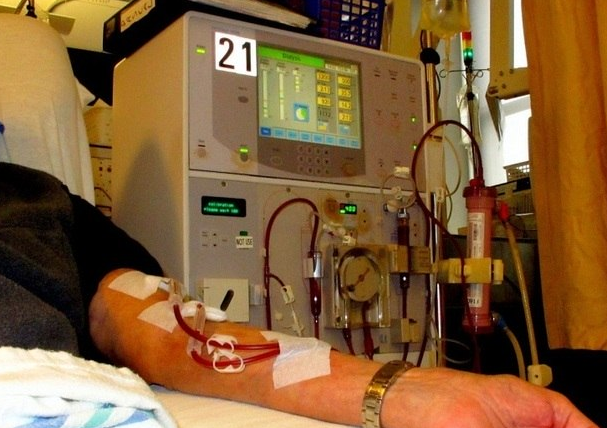 É verdade que a diálise troca todo o sangue do corpo? Qual o objetivo? O nefrologista Marcos Alexandre Vieira, presidente da Fundação Pró-Rim, explica que a diálise "limpa o sangue". Uma máquina recebe o sangue por meio de um acesso vascular. Esse sangue é impulsionado por uma bomba até um filtro, onde será exposto a uma solução que, por meio de uma membrana semipermeável, retira as toxinas. Em seguida, o sangue retorna limpo ao paciente. Essa limpeza serve para retirar as substâncias tóxicas, água e sais minerais que seriam absorvidos naturalmente pelo rim.
É verdade que a diálise troca todo o sangue do corpo? Qual o objetivo? O nefrologista Marcos Alexandre Vieira, presidente da Fundação Pró-Rim, explica que a diálise "limpa o sangue". Uma máquina recebe o sangue por meio de um acesso vascular. Esse sangue é impulsionado por uma bomba até um filtro, onde será exposto a uma solução que, por meio de uma membrana semipermeável, retira as toxinas. Em seguida, o sangue retorna limpo ao paciente. Essa limpeza serve para retirar as substâncias tóxicas, água e sais minerais que seriam absorvidos naturalmente pelo rim.